Глава 94
ДЕЛИРИЙ
С. Дж. Эйзендрат (Stuart J. Eisendrath)
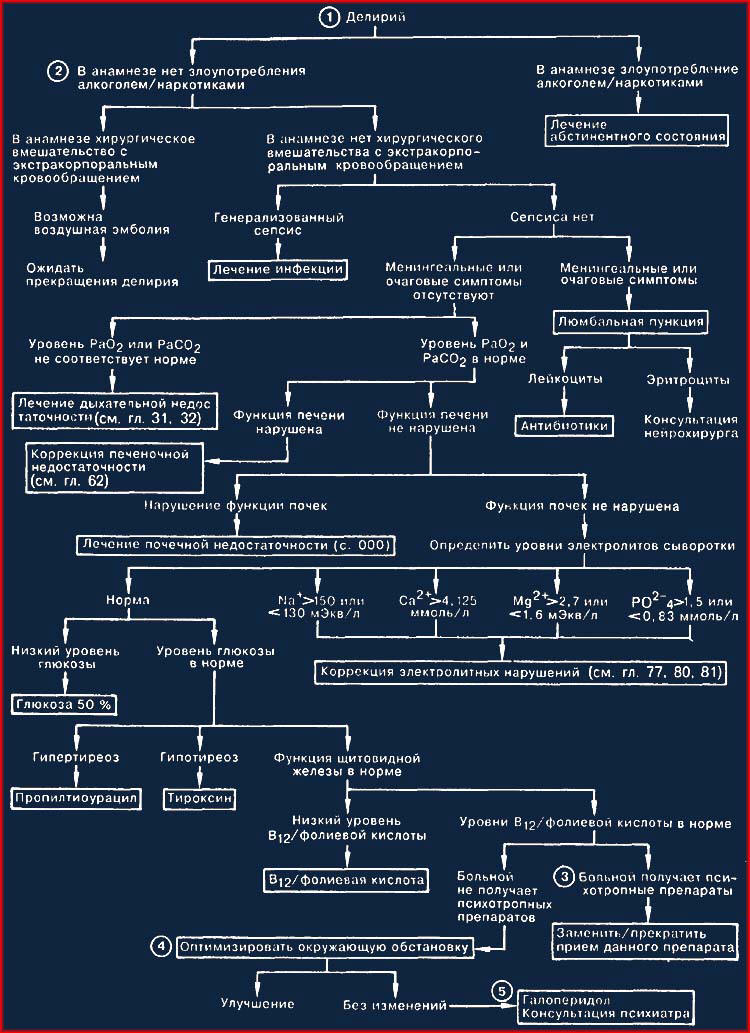
1. Делирий является острым признаком нарушения функции головного мозга, требующим принятия неотложных диагностических мер. Больной беспокоен, иногда «хватается» за невидимые предметы, сознание его спутано, часто наблюдается двигательное возбуждение. Уровень сознания больного меняется. Исследование психики выявляет дезориентацию, нарушения зрительного восприятия (иллюзии), явные галлюцинации либо бред преследования. Делирий чаще всего возникает либо у больных с предшествующими неврологическими расстройствами, либо у больных, длительное время находящихся в ОИТ. В ходе ежедневного осмотра следует уделять внимание психическому состоянию пациентов, особенно на предмет выявления спутанности сознания и галлюцинаций.
2. Тщательный сбор информации о приеме алкоголя и лекарственных препаратов позволяет отвергнуть или установить абстинентные состояния. Близкие больного, которые знают обычное состояние его психики, могут указать, когда наступили изменения. Если больной был оперирован, следует вновь изучить ход оперативного вмешательства в поисках указаний на воздушную эмболию или гипоперфузию. Следует провести тщательное физикальное исследование, чтобы не пропустить признаки очаговой неврологической патологии, инфекции или энцефалопатии (например, астериксис). При интоксикации атропином физикальное исследование позволяет обнаружить прилив крови к лицу, дилатированные зрачки, тахикардию.
3. Антихолинергические препараты (например, антипсихотики, антидепрессанты, антипаркинсонические и противотошнотные средства) нередко используются в комбинации друг с другом, что приводит к развитию атропинового делирия. Среди других часто приводящих к делирию препаратов следует назвать циметидин, наркотики, бензодиазепины, ксантины, антиаритмические и стероидные препараты, бета-блокаторы и дигоксин. Желательно прекратить прием психотропных лекарств или, если это невозможно, заменить их на аналоги с менее выраженным действием на психику (например, заменить циметидин на ранитидин). Введение налоксона или физостигмина хотя и быстро, но временно купирует нарушения психики при интоксикации наркотическими или антихолинергическими препаратами, что позволяет установить диагноз.
4. Отсутствие привычной домашней обстановки потенциально способствует потере ориентации больного. Бред преследования может быть связан с проведением инвазивных исследований, шумной обстановкой, а также отсутствием уединенности. Работу среднего медицинского персонала следует организовать таким образом, чтобы обеспечить непрерывность контакта с больным, частую ориентировку, а также рациональный график выполнения процедур, оставляющий больному достаточное время для сна.
5. Первичное лечение делирия зависит от того, поддается ли коррекции вызвавшая его причина; по возможности следует купировать это состояние. До установления причины делирия, а также в процессе этиотропного лечения чрезвычайно эффективно симптоматическое использование антипсихотических средств. Для того чтобы снять возбуждение или при плохом самочувствии больного, вводят галоперидол парентерально. Галоперидол является средством выбора, так как обладает крайне незначительными антихолинергическим и сердечнососудистыми побочными эффектами (в отличие от других антипсихотических препаратов, например хлорпромазина); обычно галоперидол вводят по 1-5 мг каждые 1/2 ч до достижения желаемого эффекта. На следующий день больному вводят фракционно половину суммарной дозы, которая потребовалась для успокоения в первые 24 ч. Учитывая, что большинство делириозных состояний проходят в течение нескольких дней, указанную дозировку постепенно снижают в течение этого временного промежутка. Экстрапирамидные расстройства (например, дистонии) редко встречаются при парентеральном введении галоперидола, но при их возникновении следует назначить benztropine me-sylate по 2,0 мг 2 раза в сутки.
