Глава 40
ПНЕВМОНИЯ
Дж.А. Голден (Jaffrey A. Golden)
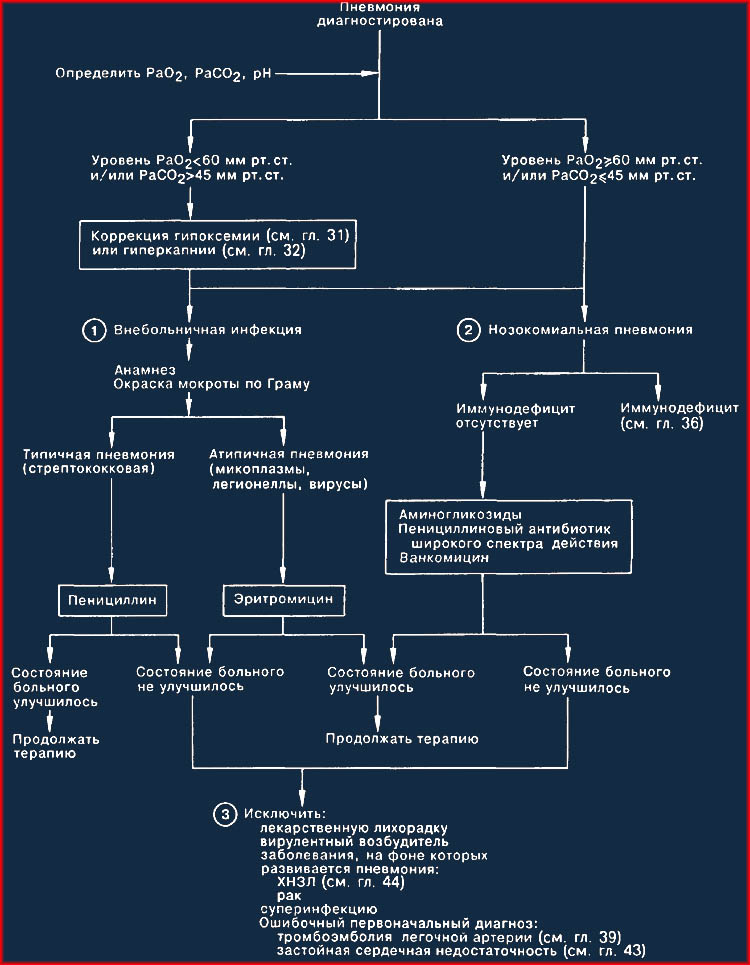
1. Этиология пневмонии прямо связана с анамнезом больногO2 следует учитывать место, где началось заболевание — в больнице или дома, факторы окружающей среды, наличие сопутствующего заболевания. Основными возбудителями внеоспитальной пневмонии являются пневмококки, микоплазмы, легионеллы и вирусы. Характерными признаками типичной долевой пневмококковой пневмонии являются острое начало, лихорадка с ознобом, продуктивный кашель с гнойной мокротой, в которой при окрашивании по Граму обнаруживаются возбудители и полиморфноядерные лейкоциты; характерные для данного диагноза результаты физикального обследования; а также соответствующее границам доли легкого затемнение с обширным плевральным выпотом на рентгенограмме грудной клетки. При атипичной пневмонии (мигрирующей пневмонии), напротив, наблюдаются медленное начало, отсутствие гнойной мокроты, а также рентгенографические признаки неоднородного и/или диффузного инфильтрата в отсутствие или с небольшим плевральным выпотом. Типичную пневмонию лечат пенициллином. В острой стадии атипичной пневмонии до получения результатов посева мокроты обычно эмпирически назначают эритромицин.
2. Госпитализированные больные могут вдохнуть или аспирировать микроорганизмы, заселяющие их верхние дыхательныел пути. Возникающая впоследствии нозокомиальная пневмония может быть вызвана как аэробными грамотрицательными микроорганизмами и/или стафилококками, так и анаэробными возбудителями. Поэтому этим больным следует назначать антибиотики, спектр действия которых распространяется и на анаэробные, и на аэробные микроорганизмы: например, аминогликозиды и пенициллин широкого спектра действия (ticarcillin), а в случае пневмококковой пневмонии nafcillin и vancomycin. Инструментальные манипуляции также могут быть причиной нозокомиальной инфекции (например, пневмония, вызванная кишечной палочкой, после катетеризации мочевого пузыря у больного с инфекцией Е. coli мочевых путей). Учитывая меняющийся спектр возбудителей и тяжесть протекающей пневмонии, врач должен быть в курсе анамнестических особенностей заболевания данного пациента, а также результатов диагностических исследований. Несмотря на доступность новой диагностической техники (например, защищенный катетер для бронхоскопии), важное значение придается тщательному сбору анамнеза и получению пробы мокроты (при необходимости следует вызвать кашель) без эпителиальных клеток, но содержащей лейкоциты.
3. Пневмония, рефракторная к терапии, считается осложненной. В числе причин неэффективности проводимой терапии можно назвать: нарушение больным назначений приема лекарств, лихорадочное состояние в ответ на прием лекарственного препарата; наличие особо вирулентного возбудителя (некротизирующая пневмония, вызванная пневмококком 3-го типа); сопутствующие заболевания (хроническое обструктивное заболевание легких, эндобронхиальный рак, приводящий к механической обструкции дыхательных путей, микоплазменная пневмония у больного с серповидноклеточной анемией; больной с иммунодефицитом); суперинфекция (поствирусная пневмококковая пневмония). Другой причиной неудовлетворительного эффекта от терапии может быть ошибочный первоначальный диагноз: во-первых, заболевание может быть неинфекционным (застойная сердечная недостаточность, системный васкулит, ТЭЛА), во-вторых, возбудитель может быть неправильно идентифицирован. Следует повторно расспросить больного о его дальних поездках, возможных контактах с животными, знакомыми и родственниками с симптомами вирусного заболевания или туберкулеза. У этих больных в прошлом могла иметь место незамеченная аспирация (эпилептический припадок, кома, алкоголизм). Возбудителями подобной небольничной аспирационной пневмонии обычно являются анаэробные бактерии. Лечение послеаспирационного абсцесса легких может потребовать высоких (до 10 млн ЕД/сут) доз пенициллина в течение более 3 мес. В тяжелых случаях следует назначать также clindamycin, так как в 10—15% случаев аспирационная пневмония вызывается пенициллинустойчивым Bacteroides fragilis.
